Erkenntnisse aus Präventionsstudien mit Methotrexat und Hydroxychloroquin
Vielen Dank für Ihr Interesse!
Einige Inhalte sind aufgrund rechtlicher Bestimmungen nur für registrierte Nutzer bzw. medizinisches Fachpersonal zugänglich.
Sie sind bereits registriert?
Loggen Sie sich mit Ihrem Universimed-Benutzerkonto ein:
Sie sind noch nicht registriert?
Registrieren Sie sich jetzt kostenlos auf universimed.com und erhalten Sie Zugang zu allen Artikeln, bewerten Sie Inhalte und speichern Sie interessante Beiträge in Ihrem persönlichen Bereich
zum späteren Lesen. Ihre Registrierung ist für alle Unversimed-Portale gültig. (inkl. allgemeineplus.at & med-Diplom.at)
Eine Behandlung von Patienten in der subklinischen Phase der rheumatoiden Arthritis (RA) mit Methotrexat (MTX) oder Hydroxychloroquin (HCQ) kann die Entwicklung einer RA nicht aufhalten, wie zwei aktuelle Studien zeigen. Patienten, die später eine RA entwickeln, profitieren jedoch von einer verringerten Entzündungs- und Symptomlast nach einer Behandlung mit MTX. Auch hier spielt das Verständnis der Biologie eine wichtige Rolle, so das Fazit einer wissenschaftlichen Session auf dem EULAR 2024.
Methotrexat und das das synthetische DMARD Hydroxychloroquin wirken entzündungshemmend und werden bei SLE und auch bei RA eingesetzt.1 Eine Behandlung der RA mit diesen Wirkstoffen erfolgt jedoch erst in der chronischen Krankheitsphase. Zwei Studien untersuchten eine mögliche präventive Wirkung von MTX bzw. HCQ bei Anwendung in der subklinischen Phase.
MTX: geringere Symptomlast beiPatienten mit RA
Prof. Dr. Annette van der Helm-van Mil von der Universität Leiden, Niederlande, stellte die 4-Jahres-Follow-up-Daten der TREAT-EARLIER-Studie vor, einer randomisierten, doppelblinden und placebokontrollierten Studie, die die Anwendung von MTX in der frühen subklinischen Phase untersuchte. Die Studie schloss Patienten (n=236) mit klinisch suspekter Arthralgie („clinically suspect arthralgia“; CSA) und subklinischer Entzündung, die im MRT an Hand oder Vorderfuß auftrat, ein. Die Patienten erhielten entweder einmalig 120mg Glucocorticoid und für 12 Monate bis zu 25 mg MTX pro Woche oder ein Placebo als Injektion und Tablette. Die primären Ergebnisse wurden bereits 2022 publiziert.2 Die Arthritis-freie Zeit unterschied sich nach 2 Jahren und auch nach 4 Jahren nicht zwischen der Placebo- und der Behandlungsgruppe. Jedoch waren nach 2 Jahren die Entzündung und die Morgensteifigkeit in der Behandlungsgruppe signifikant verringert und die Lebensqualität war verbessert (HAQ und Schmerzbewertung). MTX wirkte also nicht präventiv, konnte aber die Symptomlast verringern, erklärte van Mil. Davon profitierten Patienten, die nach der Behandlung mit MTX eine RA entwickelten, aber eine geringere Entzündung im MRT aufwiesen im Vergleich zur Placebogruppe.
ACPA-negative Patienten profitieren nach 4 Jahren
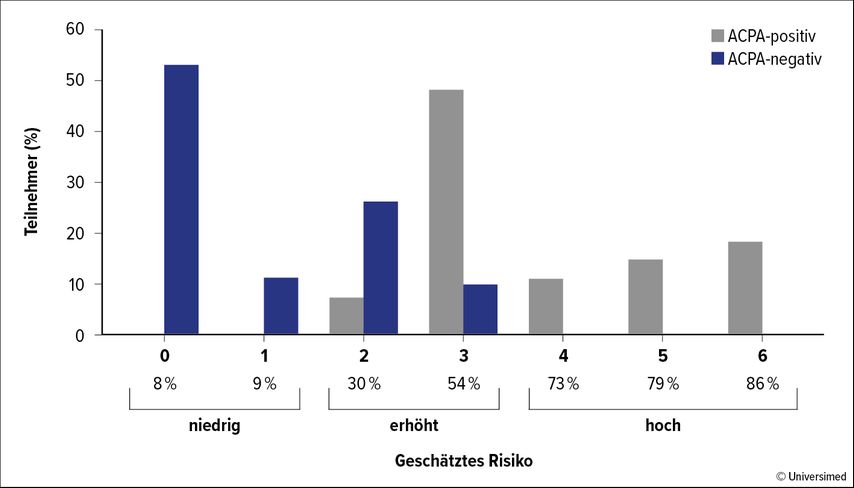
In der 4-Jahres-Analyse nahmen die Forscher eine Risikostratifizierung der ACPA-positiven und ACPA-negativen Patienten vor, die Daten wurden auch im Rahmen einer Posterpräsentation (Poster POS0061) auf dem EULAR 2024 vorgestellt.3 Die Primäranalyse umfasste 182 ACPA-negative und 54 ACPA-positive Patienten. Anhand eines zuvor publizierten Risikomodells teilten die Forschenden in Abhängigkeit von der ACPA-Konzentration, vom Rheumafaktor sowie bei Auftreten von mehr als zwei Stellen mit subklinischer Entzündung und einer MCP-Extensor-Peritendinitis die Patienten in drei Risikogruppen (niedrig, erhöht und hoch) ein. Anschließend wurde das Ansprechen (Arthritis-freie Zeit) für die drei Risikogruppen im Hinblick auf ACPA+ und ACPA– bewertet.
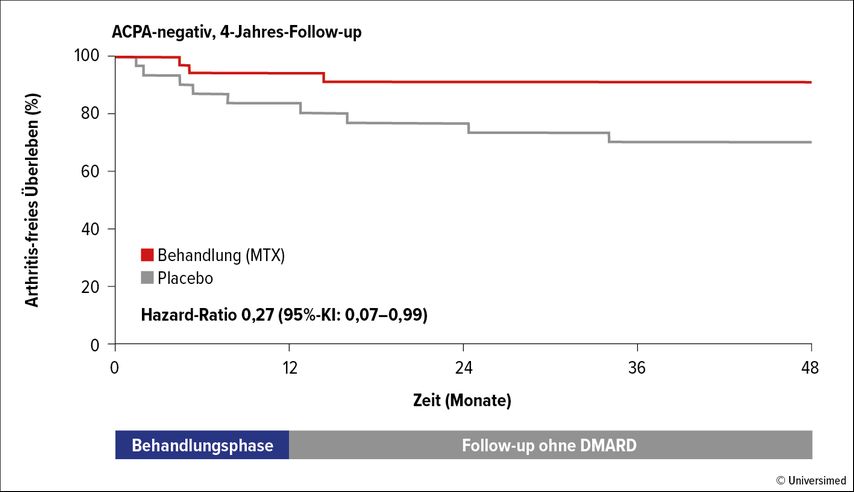
Zwei Drittel (64%) der ACPA-negativen Patienten zeigten ein geringes Risiko für eine RA-Entwicklung (Abb. 1). Etwa 10–20% zeigten ein erhöhtes Risiko, jedoch kein hohes Risiko. Unter den ACPA-positiven Patienten hatte dagegen die Mehrzahl der Patienten ein erhöhtes oder hohes Risiko. Unter den ACPA+ Patienten fanden sich keine Personen mit niedrigem Risiko. Die ACPA-negativen Patienten mit erhöhtem Risiko profitierten 4 Jahre nach der Behandlung signifikant von der Behandlung mit MTX gegenüber Placebo und waren mehrheitlich Arthritis-frei. So entwickelten 29% der Patienten aus der Placebogruppe eine RA verglichen mit 8,6% in der Behandlungsgruppe (HR 0,27; 95%-KI: 0,07–0,99; p=0,034) (Abb. 2). Bei den ACPA-negativen Patienten mit erhöhtem Risiko verbesserten sich dauerhaft auch die Gelenkentzündung, die Griffkraft und die körperliche Funktionalität.3 Dies sei der erste Hinweis, so van Mil, dass die Entwicklung einer RA bei ACPA-negativen Patienten mit CSA durch eine einjährige Methotrexat-Behandlung aufgehalten werden könne.
Abb. 1: Vorhersagemodell zum Risiko für eine RA bei ACPA-positiven und ACPA-negativen Patienten nach Dumoulin QA et al.3
Abb. 2: Arthritis-freies Überleben (%) bei ACPA-negativen Patienten mit klinisch suspekter Arthralgie (CSA) und erhöhtem Risiko nach Dumoulin QA et al.3
ACPA-negative Patienten: wiebehandeln?
„Schließen Sie die ACPA-Bewertung in Ihre Risikostratifizierung mit ein und kommen Sie zu einer nuancierten Entscheidung“, riet van Mil. Die einjährige Behandlung mit MTX habe die Entwicklung der RA nicht verhindern, jedoch verzögern können und ging mit weniger Gelenkentzündungen und geringerer Symptomlast einher. ACPA-negative Patienten mit erhöhtem Risiko und ausgeprägter Entzündung profitierten von der Behandlung aufgrund der verringerten Krankheitslast. Die Patienten stünden zudem der Behandlung positiv gegenüber und diese sei kosteneffizient, ergänzte van Mil. „Wir können in eine neue Ära der Therapie einsteigen, auch für ACPA-negative Patienten“, fasste die Rheumatologin zusammen.
HCQ nicht wirksam in der StopRA-Studie
Bereits die Interimsanalyse der StopRA-Studie, ebenfalls eine randomisierte, doppelblinde, placebokontrollierte Studie unter Leitung von Prof. Dr. Kevin Deane, Rheumatologe an der Universität Colorado, USA, sorgte im Jahr 2022 für Enttäuschung.4 An der Studie nahmen 144 ACPA-positive Patienten teil. Sie erhielten für ein Jahr HCQ 200 bis 400 mg täglich oder ein Placebo, der primäre Endpunkt war die Entwicklung einer entzündlichen Arthritis nach 52 Wochen. In der Primäranalyse konnten keine Unterschiede in der Wahrscheinlichkeit, eine RA zu entwickeln, zwischen den Behandlungsgruppen festgestellt werden und auch nicht nach 36 Monaten, sagte Deane. Schmerzempfindung, Entzündungsmerkmale oder Krankheitsaktivität waren nach 36 Monaten ebenfalls in beiden Gruppen gleich.
Sein Fazit: Bei ACPA-positiven Personen ohne inflammatorische Arthritis bei Studienbeginn war nach einem Jahr die Behandlung mit HCQ gegenüber Placebo hinsichtlich der Entwicklung einer klinischen RA nicht überlegen. Es gab keine Anzeichen dafür, dass HCQ die Symptome oder die Krankheitsaktivität beeinflusst habe. HCQ sei demnach nicht geeignet, um eine RA bei diesen Patienten zu verzögern oder zu verhindern und – so sagte er mit Vorsicht im Hinblick auf die Interpretation der Ergebnisse – auch nicht zur Behandlung der Symptome.
In früheren klinischen Studien war HCQ wirksam und konnte die Krankheitsaktivität verringern. Was könnte nun das Scheitern in dieser Studie erklären? HCQ und andere DMARDs hätten „die späte Phase der RA zum Ziel, nicht aber die eigentliche Biologie“, so Deane. Er schlussfolgerte, dass HCQ nicht die entsprechenden Signalwege anvisiere, die in dieser Patientenpopulation zur RA führten.
Quelle:
„Methotrexate: lessons from the TREAT EARLIER trial“, Vortrag von Prof. Annette H.M. van der Helm-van Mil, Leiden, Niederlande, und „Hydroxychloroquine: lessons from the STOP RA trial“, Vortrag von Dr. Kevin Deane, Boulder, USA im Rahmen des Symposiums: „RA Prevention: what have we learnt, and where do we go next?“ zum EULAR 2024 am 13. Juni 2024 in Wien
Literatur:
1 Fiehn C et al.: Z Rheumatol 2018; 77(2): 35-53 2 Krijbolder DI et al.: Lancet 2022; 23; 400(10348): 283-94 3 Dumoulin QA et al.: Ann Rheum Dis 2024; 83: 454-5 4 Deane K et al.: Arthritis Rheumatol 2022; 74 (suppl 9), Abstract Number: 1604
Das könnte Sie auch interessieren:
Neutralisierende Antikörper: wenn Biologika aus dem Plasma verschwinden
Unter Therapie mit Biologika kommt es häufig zur Bildung sogenannter neutralisierender Antikörper, die an die therapeutischen Antikörper binden und deren Wirkung vollständig ...
Vermehrt auch in Österreich: genetische Hämoglobinopathien
Angesichts der aktuellen Migrationsbewegungen in und um Europa besteht vermehrt die Möglichkeit, im klinischen Alltag mit in Mitteleuropa bisher sehr seltenen genetischen Erkrankungen ...
ACR 2024: klinische Studien und das Placeborätsel
Zwischen 15. und 19. November fand in Washington die jährliche Convergence des American College of Rheumatology (ACR) statt. Im Rahmen der Jahrestagung der Österreichischen Gesellschaft ...